Vacunación frente SARS-CoV2 en pacientes con enfermedades autoinmunes sistémicas y tratamiento inmunosupresor

Hace aproximadamente un año desde que se describió por primera vez un brote de infección por SARS-CoV2 (o Coronavirus) en Wuhan, China, causante de la enfermedad Covidien-19, posteriormente declarándose como pandemia mundial que ha comportado graves consecuencias sanitarias, sociales y económicas en todo el mundo.
Gracias a la implicación de toda la sociedad científica, así como de importantes aportaciones económicas tanto públicas como privadas, se han desarrollado en un tiempo récord una serie de vacunas que, en otras circunstancias, habrían tardado años en poderse fabricar . De hecho, hasta día 27 de Diciembre de 2020, se han registrado 258 ensayos clínicos relacionados con la vacunación frente SARS-CoV-2 a nivel mundial1. Actualmente, ya se han aprobado 3 de estas vacunas y se han empezado a administrar partes: la vacuna hecha por Pfizer-BioNTech (Unión Europea); la vacuna de los laboratorios Moderna (Estados Unidos y Unión Europea); y la vacuna Oxford-AstraZeneca (Gran Bretaña).
De las tres vacunas comercializadas hasta la actualidad se debe administrar dos dosis para que se alcance la memoria inmunitaria, la de Pfeizer-BioNTech separadas por 21 días y las otras dos separadas por 28 días.
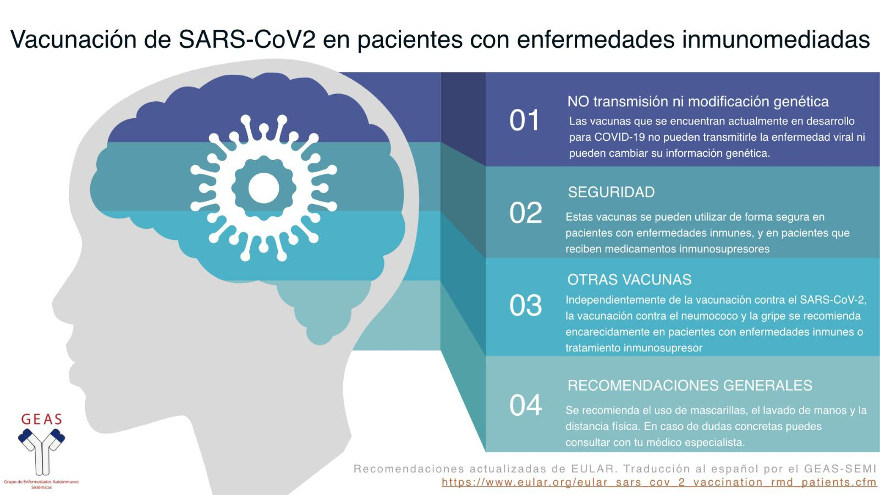
Cabe destacar que ninguno de los mecanismos utilizados contiene virus vivos, por lo que las vacunas no pueden causar la enfermedad COVID19 una vez administradas. Los estudios realizados para evaluarlas, que engloban miles de pacientes, han demostrado una eficacia elevada, entorno al 90%, en prevenir la infección sintomática (la que se manifiesta con síntomas como la tos, la fiebre, la sensación de falta de aire, etc.), y un perfil muy bueno de seguridad, aunque hay que tener en cuenta que los meses de seguimiento después de la vacunación son limitados, por razones evidentes.
A raíz del inicio de la vacunación han surgido muchas dudas e incertidumbres, sobre todo entre las diferentes comunidades de población minoritarias y, especialmente, en los pacientes con enfermedades autoinmunes o que toman medicación que puede alterar su sistema inmunitario. Es por este motivo que las diferentes Sociedades Médicas dedicadas a estas enfermedades han emitido sus recomendaciones de cara a la vacunación de los pacientes con enfermedades autoinmunes o en tratamientos inmunosupresores, respondiendo así preguntas que han surgido entre estas comunidades.
- ¿Se debe vacunar a los pacientes con enfermedades autoinmunes o en tratamiento inmunosupresor? ¿Es segura la vacuna para ellos?
- ¿La medicación inmunosupresora puede interferir en la eficacia de la vacuna?
De nuevo, nos encontramos con el problema de no disponer, hasta el momento, de datos que nos permitan responder de manera precisa esta pregunta, y extrapolar los resultados a partir de los obtenidos con otras vacunas. En general, los tratamientos inmunosupresores no interfieren en la eficacia de la vacuna, salvo algunos tratamientos específicos, como el Rituximab (este fármaco actúa sobre las células encargadas de fabricar los anticuerpos, por lo que su uso podría reducir el eficacia de la vacuna). Por este motivo se recomienda, siempre que se pueda, administrar la vacuna antes de iniciar el tratamiento inmunosupresor. Por otra parte, no está indicado reducir la dosis del tratamiento inmunosupresor antes de administrar la vacuna, ya que, como se ha explicado, no interfiere en la eficacia de la vacuna y, en cambio, puede conllevar un riesgo de brote de la enfermedad autoinmune.
- Si ya se ha pasado la Covid-19, ¿hay que vacunarse?
Aquí, la respuesta es contundente: sí. En primer lugar, porque no todos los pacientes que han pasado la enfermedad desarrollan defensas naturales contra el SARS-CoV2, por lo que existe la posibilidad de reinfección, y la administración de la vacuna les servirá para protegerse; y, en segundo lugar, porque en aquellos pacientes que sí que desarrollan de manera natural las defensas, se desconoce hasta ahora cuánto tiempo perduran en el organismo y, por tanto, también será necesario que se vacunen. De hecho, es posible que, tal y como ocurre con la vacuna de la gripe, sea necesario vacunarse anualmente contra el SARS-CoV2.
- ¿Los pacientes con enfermedades autoinmunes o en tratamiento inmunosupresor pertenecen a grupos prioritarios en la vacunación?
Esto depende, en gran medida, de la estrategia de vacunación adoptada por cada país. En el caso de España y Cataluña, estos pacientes no entran en los grupos prioritarios, y esto se justifica porque en los diferentes registros poblacionales realizados durante el máximo pico de la pandemia (el más importante es el realizado por la Sociedad Española de Medicina Interna , el SEMI-COVID19) no se ha observado una mayor incidencia de la enfermedad en estos pacientes, ni tampoco una peor pronóstico de la enfermedad. Por ello, sólo se priorizará la vacunación en estos pacientes si tienen prioridad por otro motivo, como por ejemplo ser de edad avanzada.
- ¿Cómo funcionan las vacunas?
- mRNA (ARN mensajero). Esta molécula vendría a ser el paso intermedio con el que el ADN, que contiene toda la información genética, acaba transformándose en una proteína en concreto. Es decir, las moléculas de ARN "transportan" la información genética desde el ADN hasta otras moléculas responsables de fabricar las proteínas. Las vacunas que utilizan este método contienen una molécula de mRNA que "explica" cómo fabricar la llamada proteína S (S de spike, que en inglés significa espiga, y que es la que da forma de corona en el Coronavirus). De este modo, las células del sistema inmunitario aprenden a reconocer esta proteína S y, si la encuentran circulando por el cuerpo, activan la respuesta inmunitaria para neutralizar, destruir, las células que la contienen. Este es el mecanismo que utiliza la vacuna desarrollada por Pfizer-BioNTech y también por los laboratorios Moderna.
- Vector de Adenovirus. Este mecanismo consiste en modificar un virus genéticamente para que éste no se pueda reproducir si infecta una célula. De este modo, mediante ingeniería, se modifica un virus y se introduce material genético que, de nuevo, sirve para fabricar la proteína S. Cuando el vector (el virus modificado) entra dentro de la célula, utiliza sus mecanismos para fabricar la proteína S del Coronavirus y, a partir de aquí, la respuesta inmunitaria se organiza de la misma manera que previamente. Este es el mecanismo utilizado para la vacuna de Oxford-AstraZeneca.
- ¿Puede haber efectos secundarios derivados de la administración de la vacuna?
Como ocurre con todos los medicamentos y los productos sanitarios, se han registrado efectos adversos, los más frecuentes son: dolor local en el brazo donde se administra la vacuna (80%), fatiga (60%), dolor de cabeza ( 50%) o dolor muscular (30%) 1. De manera menos frecuente también se ha registrado la presencia de dolor articular (20%) o de fiebre (10%). La presencia de estos síntomas no traduce enfermedad, sino que son el resultado de la activación del sistema inmunitario. En general, estos efectos adversos desaparecen espontáneamente al cabo de unas 72 horas, y pueden aparecer con más frecuencia después de la 2ª dosis de la vacuna. Por otra parte, el hecho de vacunarse no interfiere en el resultado de la PCR nasofaríngea, que es la prueba utilizada para diagnosticar la enfermedad activa.
Por último, hay que recordar que el hecho de haber recibido la vacuna no exime de cumplir las principales medidas que, hasta el momento, se han postulado como las más eficaces para prevenir la transmisión y la infección por SARS-CoV2: DISTANCIA, MANOS Y MASCARILLA.
Unidad de Enfermedades Autoinmunes Sistémicas (UMAS)
Servicio de Medicina Interna
Hospital Universitario MútuaTerrassa
Bibliografía:
- Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica (SEIMC). Recomendaciones y Posicionamiento sobre la vacunación frente a COVID-19 de la Sociedad Española de Enfermedades Infecciosas y Microbiología Clínica en la población general y en particular en los más vulnerables. 27 Desembre del 2020.
- American College of Rheumatology (ACR). December 2020 update: Information from the American College of Rheumatology Regarding Vaccination Against SARS-CoV-2. 21 Desembre del 2020
- European League Against Rheumatism (EULAR). EULAR View-points on SARS-CoV-2 vaccination in patients with RMDs. Desembre 2020
- Sociedad Española de Reumatología (SER). Comunicado de la Sociedad Española de Reumatología sobre la vacunación para la COVID-19 en pacientes con Enfermedades Autoinmunes Sistémicas (EAS).
- Sociedad Española de Medicina Interna – Grupo de Enfermedades Autoinmunes Sistémicas (SEMI – GEAS). Recomendaciones para la vacunación de COVID en pacientes con Enfermedades Autoinmunes Sistémicas